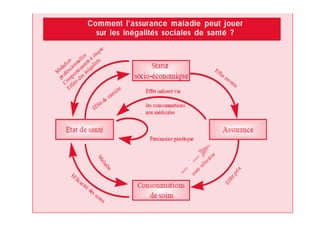
Le document traite de la couverture sanitaire universelle et de son impact sur les inégalités sociales de santé, soulignant que tout individu devrait avoir accès aux services de santé sans difficultés financières, comme recommandé par l'OMS. Il aborde les défis à relever pour mettre en œuvre cette couverture, tels que l'inclusion des populations pauvres et du secteur informel, ainsi que l'importance d'une gouvernance efficace. De plus, il met en avant des exemples internationaux où la couverture universelle a amélioré les indicateurs de santé et réduit la pauvreté liée aux dépenses médicales.