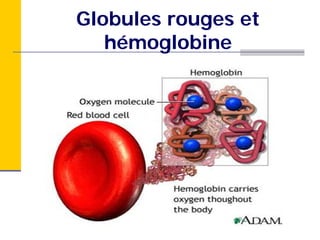
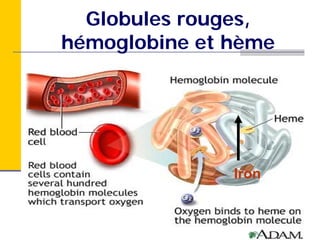
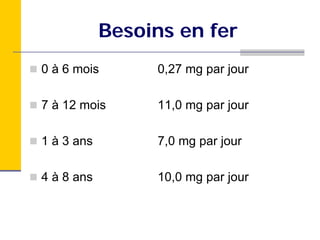
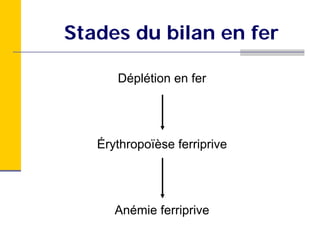
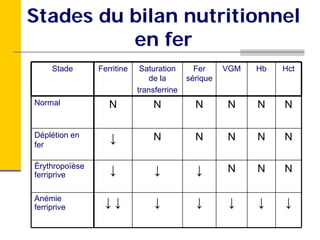
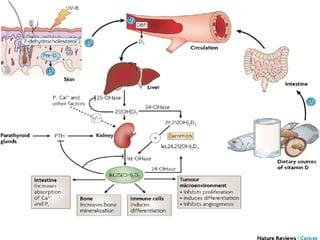
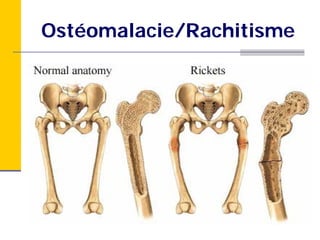
Ce document traite des carences en fer et en vitamine D chez les enfants d'âge préscolaire, en abordant leur métabolisme, risques, conséquences et traitements. Il présente des recommandations pour la prévention de ces carences, notamment par l'alimentation enrichie et l'exposition au soleil. Des études de cas et des approches sur l'évaluation nutritionnelle sont également fournies pour aider les diététistes à identifier et traiter ces problèmes.