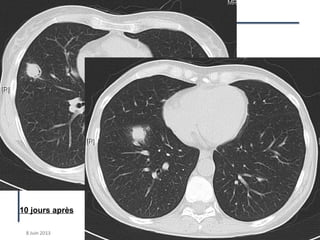
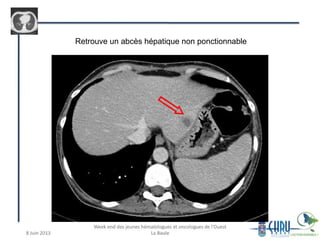
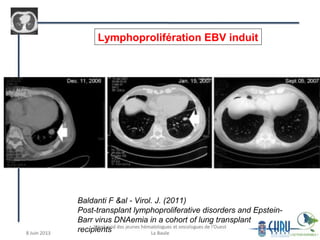
Le document traite des complications pulmonaires chez les patients hématologiques, mettant en évidence l'importance des infections telles que l'aspergillose et la tuberculose dans le pronostic post-greffe. Il présente également des cas cliniques illustrant divers défis diagnostiques et thérapeutiques, ainsi que l'importance des prophylaxies adaptées. Des recommandations pour le traitement et la surveillance de ces infections chez des patients immunodéprimés sont fournies.